Журнал "Стационарозамещающие технологии: Амбулаторная хирургия" №3–4/2020
DOI: 10.21518/1995-1477-2020-3-4-66-72
Н.Г. Артемьева, ORCID: 0000-0001-7996-0415, О.А. Романова*, ORCID: 0000-0003-2381-6478, Центральная поликлиника Литфонда; 125319, Россия, Москва, ул. 1-я Аэропортовская, д. 5
Введение. В России отмечается высокая смертность от меланомы кожи – 2,5 на 100 000 населения при заболеваемости 7,7 на 100 000 населения, т. е. умирает каждый третий заболевший. В зарубежных странах – в США, Австралии смертность от меланомы составляет 10–15%. Данная статистика объясняется тем, что пациенты в ранней стадии заболевания к врачам не обращаются, поскольку опухоль в начальной стадии не беспокоит больного и напоминает обычную родинку.
Цель исследования – подтвердить целесообразность удаления прогрессирующего диспластического невуса (ЛМД 3-й ст.) в целях профилактики и ранней диагностики меланомы кожи.
Материалы и методы. В хирургическом отделении ЗАО «Центральная поликлиника Литфонда» с 2009 г. по март 2020 г. авторы удалили 180 пигментных образований с клиническим диагнозом «прогрессирующий диспластический невус». Больные были направлены в хирургическое отделение терапевтами, дерматологами и другими специалистами поликлиники. После консультации онколога под местной анестезией выполнялась эксцизионная биопсия невуса.
Результаты. При гистологическом исследовании выявлено 29 (16%) диспластических невусов с ЛМД 3-й ст. и 18 (10%) ранних меланом.
Выводы. Если эксцизионная биопсия диспластического невуса станет рутинной в практике поликлинического хирурга, то это приведет к увеличению ранней выявляемости меланомы и значительно уменьшит смертность от этого заболевания. При эксцизионной биопсии авторы рекомендуют отступление от границ образования 0,5–1,0 см, поскольку клинически отличить прогрессирующий диспластический невус от ранней меланомы не представляется возможным.
Для цитирования: Артемьева Н.Г., Романова О.А. Эксцизионная биопсия диспластического невуса в условиях районной поликлиники – путь к раннему выявлению меланомы кожи. Амбулаторная хирургия. 2020;(3-4):66-72. https://doi.org/10.21518/1995-1477-2020-3-4-66-72
Конфликт интересов: авторы заявляют об отсутствии конфликта интересов.
Excisional biopsy of a dysplastic nevus in a district polyclinic is a path to early detection of skin melanoma
Nadezhda G. Artemeva, ORCID: 0000-0001-7996-0415, Olga A. Romanova*, ORCID: 0000-0003-2381-6478, Central Polyclinic of Literary Fund; 5, 1st Аeroportovskaya St., Moscow, 125319, Russia
Introduction. Russia has a high mortality rate of cutaneous melanoma – 2.5 per 100,000 population whereas the incidence rate is 7.7 per 100,000 population, i.e. one in every three patients dies. In the foreign countries (the USA, Australia), melanoma mortality rate is 10-15%. Such high rates are explained by the fact that patients with early-stage disease do not seek medical advice, as in early stages a tumour does not cause inconvenience to a patient and looks like an ordinary mole.
The purpose of the study was to confirm the advisability of removing a progressive dysplastic nevus (grade 3 lentiginous melanocytic dysplasia) with a view to prevent and make early diagnosis of cutaneous melanoma.
Materials and methods. The authors removed 180 pigmented lesions that were clinically diagnosed as a progressive dysplastic nevus in the Surgery Department of Central Polyclinic of Literary Fund from 2009 to March 2020. The patients were referred to the Surgery Department by physicians, dermatologists and other specialists of the polyclinic. Following an oncologist consultation, excisional biopsy of a nevus was performed under local anesthesia.
Results. Histological examination revealed 29 (16%) dysplastic nevi with grade 3 LMD and 18 (10%) early-stage melanomas.
Conclusions. If excisional biopsy of a dysplastic nevus becomes routine in Ambulatory Surgery practice, it will increase the early diagnosis of melanoma and significantly reduce mortality rates of this disease. For excisional biopsy, the authors recommend to excise at a distance of 0.5 to 1.0 cm from the lesion boundaries, since it is not possible to clinically distinguish a progressive dysplastic nevus from early melanoma.
For citation: Artemeva N.G., Romanova O.A. Excisional biopsy of a dysplastic nevus in a district polyclinic is a path to early detection of skin melanoma. Ambulatornaya khirurgiya = Ambulatory Surgery (Russia). 2020;(3-4):66-72. (In Russ.) https://doi.org/10.21518/1995-1477-2020-3-4-66-72
Conflict of interest: the authors declare no conflict of interest.
Введение
В 1969 г. W.H. Clark выделил 3 основные формы меланомы кожи, которые отличаются характером развития, темпом прогрессирования и прогнозом [1]. Узловая форма, которая составляет 20% опухолей, отличается быстрым ростом и плохим прогнозом, 2 другие формы – лентиго-меланома и поверхностно-распространяющаяся меланома имеют 2 фазы развития – фазу горизонтального и вертикального роста. Диагностика меланомы в фазе горизонтального роста обеспечивает излечение в 90–98% случаев, наступление 2-й фазы резко ухудшает прогноз. Лентиго-меланома развивается на фоне меланоза Дюбрея и имеет длительную фазу горизонтального роста 15–20 лет (злокачественное лентиго). Поверхностно-распространяющаяся меланома возникает на фоне диспластического невуса или на неизмененной коже, фаза горизонтального роста у нее намного короче – от нескольких месяцев до 5–10 лет.
Актуальность проблемы
В России отмечается высокая смертность от меланомы кожи – 2,5 на 100 000 населения при заболеваемости 7,7 на 100 000 населения, то есть умирает каждый третий заболевший [2]. В зарубежных странах – в США, Австралии смертность от меланомы составляет 10–15% [3]. Такая ситуация объясняется тем, что пациенты в ранней стадии заболевания к врачам не обращаются, поскольку опухоль в начальной стадии не беспокоит больного и напоминает обычную родинку. Поводом для обращения к врачу является, как правило, изъязвление и кровотечение опухоли, что свидетельствует о поздней стадии заболевания. Ранняя меланома должна выявляться врачом активно, при эксцизионной биопсии подозрительного пигментного образования, которое выявляется врачом при осмотре кожи больных, обратившихся по поводу различных заболеваний. Поверхностно-распространяющаяся меланома, которая имеет фазу горизонтального роста, составляет 60–70% меланом и может развиваться как на неизмененной коже, так и на фоне диспластического невуса.
Диспластический невус (невус Кларка, лентигинозная меланоцитарная дисплазия) – это приобретенное меланоцитарное образование, которое отличается от обычного невуса наличием пролиферативной активности незрелых меланоцитов, что может привести к развитию меланомы. Диспластический невус впервые бал описан W.H. Clark et al. в 1978 г. [4]. Авторы документально показали переход данного невуса в меланому. В 1980 г. D.E. Elder ввел понятие лентигинозная меланоцитарная дисплазия (ЛМД), что является синонимом диспластического невуса [5]. Подобные невусы были описаны нами в 1982 г. в статье «Лентигинозная меланоцитарная дисплазия как предшественник злокачественной меланомы» [6]. В данной статье профессор МНИОИ им. П.А. Герцена З.В. Гольберт впервые выделила 3 степени ЛМД и показала, что 3-я степень дисплазии приближается к картине меланомы in situ. В настоящее время зарубежные авторы выделяют легкую, умеренную и тяжелую меланоцитарную дисплазию (mild, moderate, severe) [7]. Высокий риск развития меланомы на фоне тяжелой меланоцитарной дисплазии в настоящее время отмечают многие авторы [8–11].
Цель исследования – определить выявляемость диспластического невуса с тяжелой меланоцитарной дисплазией (ЛМД 3-й ст.) и ранней меланомы при эксцизионной биопсии пигментных образований с клиническим диагнозом «прогрессирующий диспластический невус».
Материалы и методы
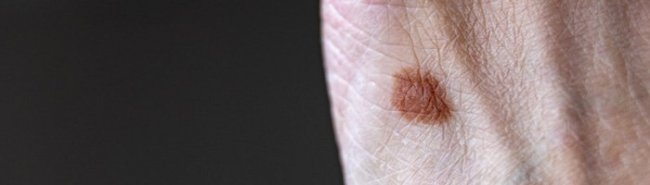
В хирургическом отделении ЗАО «Центральная поликлиника Литфонда» мы с 2009 г. удаляем пигментные образования с клиническим диагнозом «прогрессирующий диспластический невус», что обозначает тяжелую меланоцитарную дисплазию (3-я ст.). Диспластические невусы находят врачи первичного контакта – терапевты, дерматологи и другие специалисты поликлиники при осмотре кожных покровов пациента и направляют его к онкологу. При установлении диагноза «прогрессирующий диспластический невус» пациент направляется к хирургу для выполнения эксцизионной биопсии. Диагноз устанавливается на основании клинико-анамнестических данных, т. е. по признакам ABCDE: неправильная форма невуса (А), неровные края (В), неоднородная окраска (С), диаметр более 0,4 см (D), изменение невуса (E) [12–14]. Эти признаки видны на рис. 1–4.
Рисунок 1. Диспластический невус грудной стенки у женщины 45 лет с лентигинозной меланоцитарной дисплазией 2-й ст.
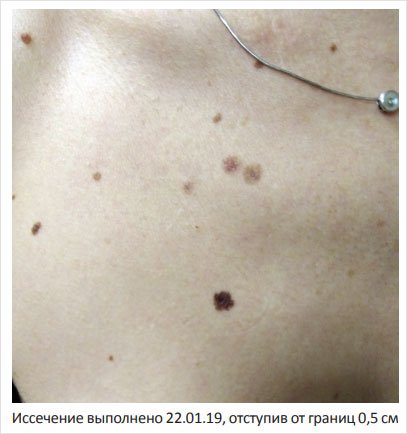
Рисунок 2. Поверхностно-распространяющаяся меланома брюшной стенки у женщины 34 лет
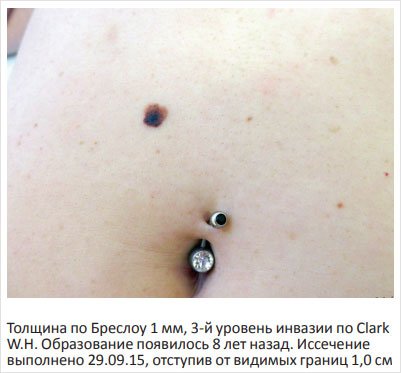
Рисунок 3. Лентигинозный невус поясничной области у мужчины 77 лет, с очаговой лентигинозной меланоцитарной дисплазией 3-й ст.
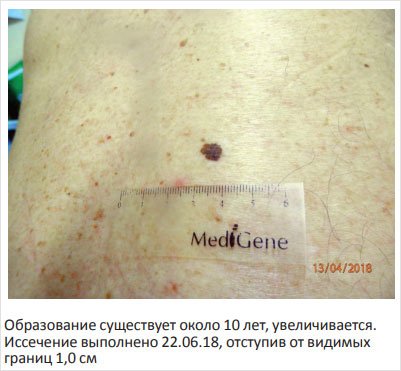
Рисунок 4. Меланома in situ на фоне диспластического невуса у женщины 35 лет
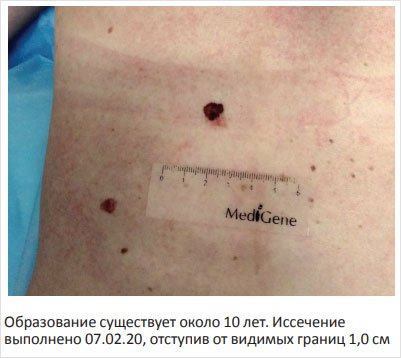
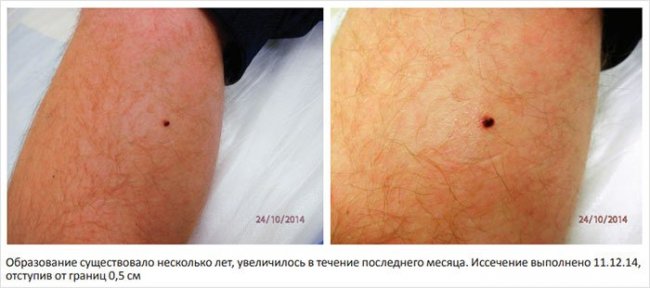
В литературе отмечено, что при малых размерах пигментного образования признаки ABCD могут отсутствовать [15, 16]. В этих случаях решающую роль играет признак E – изменение невуса. На рис. 5 и 6 представлено пигментное образование без явных признаков ABCD, однако из анамнеза было известно, что оно существовало длительно, а в последний месяц значительно увеличилось.
Рисунок 5, 6. Меланома правой голени у мужчины 34 лет, 2-й уровень инвазии по Кларку, толщина по Бреслоу 0,75 мм
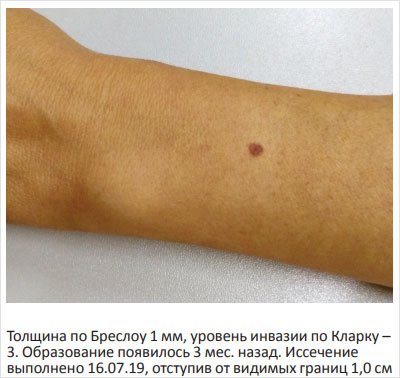
На рис. 7 также представлено образование без явных признаков ADCD, однако оно появилось 3 мес. назад на неизмененной коже и быстро увеличилось. Эксцизионная биопсия невусов выполняется под местной анестезией, иссекается лоскут кожи с подкожной клетчаткой до фасции, отступление от видимых границ составляет 0,5–1,0 см. Гистологическое исследование проводится в ОАО «Медицина», все препараты диспластических невусов и меланом консультируются в МНИОИ им. П.А. Герцена к.м.н. Э.А. Ягубовой.
Рисунок 7. Поверхностно-распространяющаяся меланома левого предплечья 0,4 см в диаметре у женщины 52 лет
Результаты
Всего с 2009 г. по март 2020 г. было удалено 180 образований с клиническим диагнозом «прогрессирующий диспластический невус». При гистологическом исследовании в 134 случаях выявлен диспластический невус. В 29 случаях установлена тяжелая меланоцитарная дисплазия (ЛМД 3-й ст.), таким образом, диагноз «прогрессирующий диспластический невус» был подтвержден в 16%. В 18 случаях выявлена ранняя меланома, что составило 10%. В 7 случаях из 18 установлена меланома in situ, в остальных – ранняя инвазивная меланома, толщиной по Бреслоу – 1 мм и менее, с уровнем инвазии по Кларку 2–3. В 8 случаях из 18 (44%) установлено развитие меланомы на фоне ЛМД, т. е. из диспластического невуса.
Обсуждение результаты
В наших наблюдениях отмечен довольно высокий процент выявляемости диспластического невуса с тяжелой меланоцитарной дисплазией и ранней меланомы при удалении образований с клиническим диагнозом «прогрессирующий диспластический невус». Это говорит о том, что выявление диспластических невусов врачом первичного контакта с последующей эксцизионной биопсией в хирургическом отделении может значительно повысить раннюю выявляемость меланомы. К такому же выводу в настоящее время приходит ряд отечественных авторов [17, 18]. Мы полагаем, что следует значительно увеличить число эксцизионных биопсий диспластических невусов, выполняемых хирургами поликлиник. Для этого необходимо, чтобы все врачи первичного звена при осмотре больных обращали внимание на пигментные невусы с признаками ABCDE и направляли пациентов к хирургу для выполнения эксцизионной биопсии. Удаление диспластических невусов должно стать рутинным в практике поликлинического хирурга, который должен удалять 20–30 диспластических невусов в год. При удалении диспластического невуса хирургам необходимо иметь ввиду, что прогноз меланомы определяется толщиной опухоли, определяемой при гистологическом исследовании, которая измеряется не в сантиметрах, как при других опухолях, а в миллиметрах. Так, при толщине опухоли 1 мм и менее пятилетняя выживаемость составляет 95–98%, при толщине 3 мм и более – 40–50%. Учитывая вышесказанное, хирург, удаляя диспластический невус, должен убедиться, что пигментное пятно не возвышается над уровнем кожи более чем на 1 мм. В этом случае при выявлении меланомы опухоль будет иметь толщину 1 мм и менее, что определяет хороший прогноз. Если пальпаторно установлено, что диспластический невус возвышается над уровнем кожи более чем на 0,1 см, необходимо направлять пациента к онкологу, так как при выявлении меланомы опухоль будет иметь толщину 2–4 мм и потребует дополнительного лечения. В зарубежной практике при выполнении эксцизионной биопсии диспластического невуса рекомендовано отступать от видимых границ образования 0,2–0,3 см, а при выявлении меланомы производить реоперацию [19].
Некоторые авторы считают, что реоперацию необходимо производить также и при тяжелой меланоцитарной дисплазии, если имеется положительный край резекции [20]. В случае выявления меланомы in situ ВОЗ считает радикальным отступ от границ образования 0,5 см, при удалении ранней инвазивной меланомы – 1,0 см. Многие авторы отмечают, и мы с ними согласны, что отличить прогрессирующий диспластический невус от ранней меланомы, даже при использовании дерматоскопии, не представляется возможным, точный диагноз устанавливается только при эксцизионной биопсии [10, 19]. Учитывая этот факт, мы считаем предпочтительным отступ от границ образования не менее 0,5 см, а в ряде случаев 1,0 см, чтобы не потребовалась реоперация при выявлении инвазивной меланомы.
В наших исследованиях у 17 больных меланомой из 18 образование было иссечено с отступом 1,0 см, в одном случае – 0,5 см, после чего больной с ранней инвазивной меланомой был направлен к онкологу по месту жительства (рис. 5, 6) После проведенной консультации в онкодиспансере реоперация не была рекомендована. Пациент наблюдается 4,5 года без признаков заболевания. На рис. 1, 3 представлены пигментные образования, которые были иссечены с отступом 1,0 см, при гистологическом исследовании выявлены диспластические невусы 2-й и 3-й ст. дисплазии (рис. 1, 3), меланома in situ (рис. 4) и ранняя инвазивная меланома (рис. 2, 7). В случае обнаружения диспластического невуса (рис. 1, 3) такой отступ не требовался, однако после предупреждения, что при меньшем отступе может потребоваться реоперация в случае обнаружения меланомы, больные давали согласие на отступ 1,0 см. Необходимо отметить, что гистологическое исследование удаленного диспластического невуса должен проводить патоморфолог с достаточным опытом диагностики меланоцитарных образований, так как отличить тяжелую меланоцитарную дисплазию (3-й ст.) от меланомы in situ представляет определенные трудности [21, 22]. Следует подчеркнуть, что установление 3-й ст. ЛМД является важным для клинициста, поскольку свидетельствует о высоком риске развития опухоли у данного пациента.
Заключение
Наш десятилетний опыт эксцизионной биопсии диспластических невусов в хирургическом отделении Центральной поликлиники Литфонда показывает, что выявление прогрессирующих диспластических невусов в поликлинике врачом первичного контакта с последующей эксцизионной биопсией в хирургическом отделении приводит не только к профилактике, но и к раннему выявлению меланомы. Распространение этой практики по всей России позволит снизить смертность от меланомы кожи в нашей стране до уровня зарубежных стран. Эксцизионная биопсия диспластического невуса в поликлинике должна стать рутинной практикой поликлинического хирурга. Чем больше будет выполнено эксцизионных биопсий диспластических невусов, тем больше будет выявлено ранних меланом.
Список литературы / References
- Clark W.H., From L., Bernardino E., Mihm C.M. The histogenesis and Biologic Behavior of Primary Human Malignant Melanoma of Skin. Cancer Research. 1969;29(3):705-726. Available at: https://cancerres.aacrjournals.org/content/29/3/705.full-text.2. pdf.
- Каприн А.Д., Старинский В.В., Петрова Г.В. (ред.) Злокачественные новообразования в России в 2018 году (заболеваемость и смертность). М.; 2019. 250 с. Available at: https://glavonco.ru/cancer_register/Забол_2018_Электр.pdf.
- Меланома. В: Усатине Р.П., Смит М.A., Мэйе Э.Дж., Шамли Х., Тайсингер Дж. Атлас-справочник практикующего врача. Дерматология. М.: Изд-во Панфилова; БИНОМ. Лаборатория знаний; 2012. 536 с.
- Clark W.H., Reimer R.R., Greene M., Ainsworth A.M., Mastrangelo M.J. Origin of Familial Malignant Melanomas from Heritable Melanocytic Lesions. “The B-K mole Syndrom”. Arch Dermatol. 1978;114(5):732-739. Available at: https://pubmed.ncbi.nlm.nih.gov/646394
- Elder D.E., Goldman L.I., Goldman S.C., Green N.M., Clark W.H. Jr. Displastic nevus syndrome: A phenotypic assotiation of sporadic cutaneous melanoma. Cancer. 1980;46(8):1787-1794. https://doi.org/10.1002/1097-0142(19801015)46:8<1787::aidcncr2820460816>3.0.co;2-s.
- Гольберт З.В., Червонная Л.В., Клепиков В.А., Романова О.А. Лентигинозная меланоцитарная дисплазия как предшественник развития злокачественной меланомы. Архив патологии. 1982;(12):36-41.
- Hale C.S. Dysplastic nevus. PathologyOutlines.com. 2020. Available at: http://www.pathologyoutlines.com/topic/skintumormelanocyticdysplasticnevus.html.
- Меньшикова Н.В., Шишкина Ю.В., Григоренко А.А., Макаров И.Ю., Левченко Н.Р., Ефимцева А.Ф. и др. Лентигиозная меланоцитарная дисплазия. В: Клиническая и патоморфологическая диагностика редко встречающихся повреждений и заболеваний. Случаи из практики. Благовещенск; 2015.
- Артамонова И.И., Малютина Е.В. Клинико-морфологические особенности невусов. Известия Российской Военно- медицинской академии. 2019;1(S1):16-18. Режим доступа: https://elibrary.ru/item.asp?id=38164229.
- Damjanov I., Dotlic´ S., Fenderson B.A., Gatalica Z., Morovic A., Nola M. What are dysplastic nevi? In: Damjanov I. (ed.) Pathology Secrets. 3rd ed. Mosby; 2009. https://doi.org/10.1016/B978-0-323-05594-9.X0001-3.
- Hurt M.A., Weedon D. Weedon D. Weedon’s Skin Pathology. 3rd ed. London: Churchill Livingstone Elsevier; 2010. Dermatol Pract Concept. 2012;2(1):79-82. https://doi.org/10.5826/dpc.0201a15.
- Романова О.А., Артемьева Н.Г. Хирургическая профилактика меланомы кожи. Онкохирургия. 2013;(3):12-18. Режим доступа: http://oncosurgery.oncology.ru/archive/2013/03/3.htm.
- Романова О.А., Артемьева Н.Г., Ягубова Э.А., Рудакова И.М., Марычева В.Н., Вещевайлов Э.А. Тактика ведения пациента с диспластическим невусом. Клиническая дерматология и венерология. 2015;14(2):92-97. https://doi.org/10.17116/klinderma201514292-97.
- Романова О.А., Артемьева Н.Г., Солохина М.Г., Марычева В.Н., Вещевайлов А.А., Купчиков С.А. Клинико-морфологические параллели в диагностике прогрессирующего диспластического невуса и ранней меланомы кожи. Онкология. Журнал им. П.А. Герцена. 2019;(1):26-31. https://doi.org/10.17116/onkolog2019801126.
- Сергеев Ю.Ю., Мордовцева В.В. Опыт диагностики меланомы кожи диаметром менее 6 мм. Клиническая дерматология и венерология 2018;17(4):97-105. https://doi.org/10.17116/klinderma20181704197.
- Соколова А.В., Малишевская Н.П. Ошибки в диагностике меланоцитарных новообразований кожи. Современные проблемы науки и образования. 2018;(2). Режим доступа: https://science-education.ru/ru/article/view?id=27502.
- Гаранина О.Е., Лебедева О.Е., Шливко И.Ф., Клеменова И.А., Донченко Е.В., Дардык М.В. и др. Ранняя диагностика злокачественных новообразований кожи: новый взгляд на решение проблемы. Клиническая дерматология и венерология. 2018;17(5):101-108. https://doi.org/10.17116/klinderma/201817051101.
- Эберт М.А., Гафтон Г.И., Зиновьев Г.В., Гафтон И.Г. Современный взгляд на диагностику меланомы кожи. Вопросы онкологии. 2019;65(5):638-644. Режим доступа: https://elibrary.ru/item.asp?id=41271925.
- Диспластический невус. В: Усатине Р.П., Смит М.A., Мэйе Э.Дж., Шамли Х., Тайсингер Дж. Атлас-справочник практикующего врача. Дерматология. М.: Изд-во Панфилова; БИНОМ. Лаборатория знаний; 2012. 536 с.
- Reddy K.K., Farber M.J., Bhavan J., Geronemus R.G., Rogers G.S. Atypical (dysplastic) nevi. Outcomes of surgical excision and association with melanoma. JAMA Dermatol. 2013;149(8):924-934. https://doi.org/10.1001/jamadermatol.2013.4440.
- Червонная Л.В. Пигментные опухоли кожи. М.: ГЭОТАР-Медиа; 2016. 81 с.
- Gerami P. 31 - Clinical, Dermoscopic, Pathologic and Molecular Correlation. In: Busam K., Gerami P., Scolyer R. Pathology of Melanocytic Tumors. Elsevier; 2019, pp. 374-384. https://doi.org/10.1016/B978-0-323-37457-6.00031-6.