Содержание
- Что такое потеря зрения
- Причины и проявления потери зрения
- Диагностика пациента с потерей зрения
- Выводы
- Список литературы
Острая потеря зрения пугает пациентов и может иметь долгосрочные последствия. Многие причины острой потери зрения и срочная потребность в обследовании и лечении создают диагностические и терапевтические проблемы.
Тщательный сбор анамнеза является ключом к сужению дифференциального диагноза и позволит провести более целенаправленное, но систематическое физикальное обследование. Своевременная диагностика и лечение могут повлиять на визуальный результат.
Что такое потеря зрения
Острая стойкая потеря зрения определяется как продолжающаяся не менее 24 часов и обычно не вызванная транзиторной ишемией. Напротив, острая транзиторная потеря зрения определяется как внезапный дефицит зрительной функции в одном или обоих глазах, продолжающийся менее 24 часов. Это вызвано временной окклюзией сосудов, циркулирующих в глазу или зрительной коре, или депрессией нейронов после судорог или мигрени.
Причины и проявления потери зрения
Анатомия зрительного пути. Изменение функции любой из структур зрительного пути может привести к потере зрения. Патологию можно условно разделить на три основные анатомические категории: медиа, сетчатка и нервно-зрительный путь.
Чтобы добиться четкого зрения, свет должен беспрепятственно проходить от передней к задней части глаза, проходя через роговицу, водянистую влагу, хрусталик и стекловидное тело к сетчатке. Преломляясь роговицей и хрусталиком (и, возможно, также очками или контактными линзами), свет фокусируется на сетчатке, где он преобразуется в электрохимический сигнал фоторецепторами и опорными клетками. Сигнал передается по зрительному нерву через зрительные пути к затылочным долям.
Эрозия роговицы и кератит. Эрозия роговицы возникает в результате механической травмы роговицы, приводящей к утрате эпителиальных клеток. Кератит — это воспаление роговицы, вызванное травмой, абразивным воздействием, аллергией или инфекцией. Он характеризуется помутнением, неравномерностью или потерей эпителиальных или субэпителиальных тканей роговицы. Обычно глаз слезится, краснеет, болит или раздражается, часто возникает ощущение инородного тела.
При физическом осмотре потеря эпителиальных клеток демонстрируется поглощением роговицей флуоресцеинового красителя, создающего фокальное или диффузное зеленое свечение в кобальтово-синем свете. Более глубокие поражения роговицы могут быть видны при офтальмоскопическом исследовании как очаговое или диффузное белое помутнение или по притуплению обычно отчетливого отражения света от роговицы (корнеальный световой рефлекс). Оценка аномальных результатов требует офтальмологической экспертизы, чтобы поставить точный диагноз.
Наиболее распространенными причинами кератита являются инфекция (вирусная, бактериальная, грибковая или паразитарная) и травма. Бактериальный кератит обычно связан с ношением контактных линз. Эрозия роговицы и кератит также могут вызывать отек роговицы. Пациенты с подозрением на инфекционный кератит должны быть осмотрены офтальмологом в течение 24 часов.
Пациентов с простой эрозией роговицы без сопутствующей скрытой инфекции или внедренного в роговицу инородного тела обычно может лечить первичный врач, и симптомы должны исчезнуть в течение 24 часов.
Отек роговицы приводит к потере четкости роговицы. Чаще всего это происходит вторично по отношению к истиранию роговицы, эпителиальному или стромальному кератиту или острой глаукоме. Физикальное обследование может выявить притупление роговичного рефлекса на свет или выраженную серую или белую окраску вещества роговицы.
Серьезной причиной внезапного отека роговицы является острая закрытоугольная глаукома. У пациента будет сильно повышено внутриглазное давление (ВГД), обычно связанное с тошнотой и рвотой, и он может видеть цветные ореолы вокруг источников света. Глаз слезится, краснеет и очень болезненный, часто с ипсилатеральной болью в бровях. Пациенты могут иметь пульсирующую, прерывистую или постоянную одностороннюю головную боль, которая редко может симулировать мигрень. При закрытом угле зрачок может быть зафиксирован в среднерасширенном положении, а биомикроскопическое исследование (щелевая лампа) может выявить неглубокую переднюю камеру. ВГД часто опасно повышено (обычно от 40 до 80 мм рт. ст.). Если формальная тонометрия недоступна, можно заподозрить резко повышенное ВГД, отметив твердость при пальпации по сравнению с парным глазом (тестируется последовательно, а не вместе). Пациенты с подозрением на острую закрытоугольную глаукому должны быть немедленно доставлены в отделение неотложной помощи. Лечение обсуждается в другом месте.
Гифема, то есть кровь в передней камере глаза. Он может возникнуть в результате тупой травмы или возникнуть спонтанно при некоторых состояниях, характеризующихся аномальным ростом или ломкостью кровеносных сосудов радужной оболочки (например, при плохо контролируемом сахарном диабете).
Биомикроскопическое исследование выявляет эритроциты, циркулирующие и/или слоистые в передней камере. Гифема может вызвать опасно высокое глазное давление и возможное постоянное окрашивание роговицы кровью. Пациенты с гифемой должны быть осмотрены офтальмологом в течение 24 часов. Лечение требует тщательного, часто ежедневного осмотра, чтобы убедиться, что повторного кровотечения не происходит.
Изменения хрусталика. Изменения размера, прозрачности или положения хрусталика могут изменить фокусировку света на сетчатке, что приведет к нарушению зрения. Травма или различные врожденные заболевания могут привести к дислокации хрусталика и, как следствие, к потере зрения. Помутнение хрусталика (катаракта) безболезненно и обычно не возникает остро, за исключением случаев травмы.
Повышенный уровень глюкозы в крови может вызвать увеличение набухания хрусталика, изменяя аномалию рефракции. Если изменение достаточно велико, пациенты могут ощущать безболезненную потерю зрения. Нарушение зрения обычно проходит в течение нескольких дней или недель после нормализации уровня глюкозы в крови.
Изменения хрусталика лучше всего видны после расширения зрачка с помощью биомикроскопа со щелевой лампой.
Кровоизлияние в стекловидное тело может произойти на фоне травмы, спонтанного разрыва сетчатки, спонтанной отслойки стекловидного тела или любого состояния с неоваскуляризацией сетчатки, например плохо контролируемого сахарного диабета.
Типичные симптомы включают безболезненные мушки и иногда вспышки света (фотопсии).
Снижение зрения прямо пропорционально количеству крови в стекловидном теле. Если кровоизлияние достаточно плотное, может наблюдаться снижение красного рефлекса (красновато-оранжевое отражение от субретинальных слоев при осмотре глаза с помощью офтальмоскопа) или сетчатка может быть не видна при осмотре глазного дна. Пациенты с подозрением на кровоизлияние в стекловидное тело должны быть осмотрены офтальмологом в течение 48 часов.
Увеит — это общий термин для воспаления внутри глаза, обычно вызванного аутоиммунитетом или инфекцией. Травма также может вызвать воспаление передних структур глаза. Воспаление передних структур глаза обычно сопровождается покраснением и болезненной светочувствительностью, тогда как изолированное воспаление промежуточных и задних структур может быть связано с нормальным общим видом глаза, снижением красного рефлекса и/или жалобами пациента на новые мушки и иногда фотопсии. Биомикроскопическое исследование выявляет лейкоциты в передней камере, стекловидном теле или в обоих случаях. Задний увеит может проявляться отбеливанием сетчатки или сосудистой оболочки. В передней камере может образоваться гипопион (скопление лейкоцитов). Также могут присутствовать отек роговицы и снижение красного рефлекса.
Эндофтальмит. Наиболее важной причиной острой стойкой потери зрения в этой категории является острый эндофтальмит. Эндофтальмит представляет собой серьезную бактериальную или грибковую инфекцию всех внутриглазных тканей, вызываемую поверхностными микроорганизмами (обычно в условиях недавней глазной операции) или патогенами, передающимися через кровь. Пациенты с подозрением на эндофтальмит должны быть осмотрены офтальмологом в течение 24 часов.
Острый некроз сетчатки. Острый некроз сетчатки (также известный как острый вирусный панувеит) является редкой и серьезной причиной потери зрения. Это обычно вызывается вирусами герпеса и обсуждается в другом месте. Пациенты с подозрением на острый некроз сетчатки должны быть осмотрены офтальмологом в течение 24 часов.
Окклюзия центральной артерии сетчатки. Центральная артерия сетчатки является первой ветвью глазной артерии и обеспечивает кровоснабжение внутренней части сетчатки. Нарушение перфузии приводит к ишемическому повреждению сетчатки, что приводит к тяжелой, внезапной, безболезненной, центральной или парацентральной потере зрения. Окклюзия центральной артерии сетчатки (ОЦАС) является ретинальным эквивалентом нарушения мозгового кровообращения (инсульта) и обычно вызывается тромбоэмболией, наблюдаемой у пациентов с сердечно-сосудистыми факторами риска. Необходимо учитывать другие причины, такие как гиперкоагуляция, гипотония и, что важно, гигантоклеточный артериит (ГКА, также известный как височный артериит). Обычно он односторонний, но может быть двусторонним в случаях сердечного источника тромбоэмболии.
В течение нескольких минут или часов после окклюзии единственной аномалией, обнаруживаемой при осмотре глазного дна, может быть сужение сосудов. Эмбол виден примерно у 20% пациентов с ОЦАС. Через несколько часов внутренний слой сетчатки становится ишемизированным, становясь молочно-белым, за исключением центральной ямки, которая выглядит как вишнево-красное пятно. Обычно присутствует афферентный зрачковый дефект.
Пациентов с подозрением на ОЦАС следует немедленно направить в отделение неотложной помощи для обследования при инсульте (включая визуализацию головы/шеи) и возможных офтальмологических вмешательств. Предлагаемые вмешательства многочисленны, но большинство из них включают немедленную попытку снизить ВГД с помощью пальцевого массажа, парацентеза или фармакологических средств. Лечение обсуждается в другом месте.
Наиболее частой причиной ОЦАС являются сердечно-сосудистые заболевания, приводящие к тромбоэмболическим осложнениям. Наиболее важной альтернативной причиной является ГКА. Пациенты с ГКА подвержены риску любого типа ишемического офтальмологического события, особенно окклюзии артерии сетчатки и ишемической оптической нейропатии.
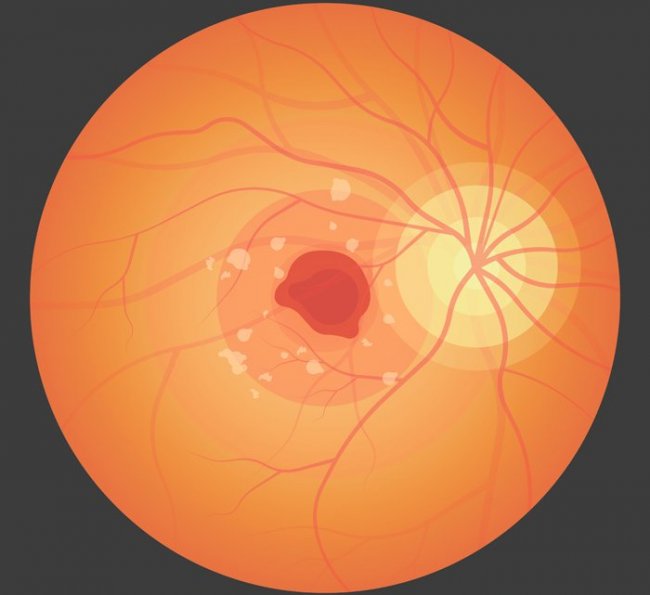
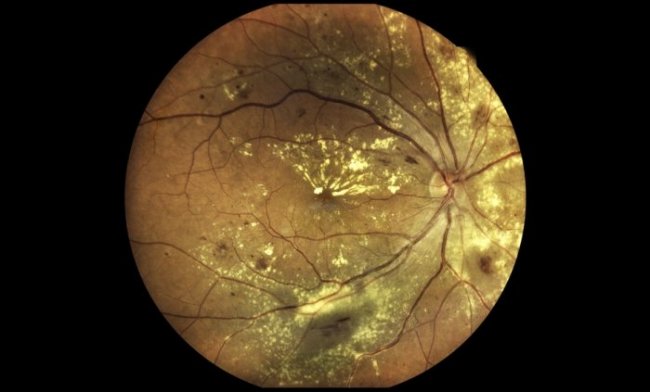
Окклюзия центральной вены сетчатки. Пациенты с окклюзией центральной вены сетчатки (ОЦВС) обычно жалуются на острое начало безболезненной нечеткости зрения в одном глазу. Тромбоз приводит к венозному застою, что приводит к отеку диска, диффузному слою нервных волокон/преретинальным кровоизлияниям и ватным пятнам, которые создают драматический вид при осмотре глазного дна, часто называемый «кровью и громом» глазного дна.
Хотя потеря зрения может быть серьезной, начало обычно подострое, в отличие от внезапной потери зрения, типичной для ОЦАС. При тяжелом венозном застое может возникнуть инфаркт из-за замедления кровотока в сетчатке на артериальной стороне. В этих условиях часто присутствует относительный афферентный зрачковый дефект. Пациенты с подозрением на ОЦВС должны быть осмотрены офтальмологом в течение 48 часов.
Отслойка сетчатки может возникнуть спонтанно или на фоне травмы. Наиболее распространенная форма связана с разрывом или разрывом сетчатки у пациентов с существовавшей ранее областью истончения сетчатки (обычно у лиц с сильной миопией или близорукостью). Пациенты могут описывать внезапное появление новых мушек или черных точек в поле зрения, часто сопровождающееся фотопсией. Симптомы не включают боль. На ранних стадиях отслойка может проявляться постоянным отсутствием части монокулярного поля зрения. При поражении макулы (центральной части сетчатки) резко снижается острота зрения. Пациенты с подозрением на отслойку сетчатки должны быть осмотрены офтальмологом в течение 24 часов.
Отслоение сетчатки не вызывает покраснение глаз. Может наблюдаться притупление красного рефлекса, а при осмотре глазного дна сетчатка может быть приподнята со складками или ее трудно визуализировать с помощью прямого офтальмоскопа. Если отслоение обширное, может быть относительный афферентный дефект зрачка.
Острая макулопатия. Заболевания, поражающие макулу, связаны с центральным слепым пятном (скотомой), нечеткостью зрения или искажением зрения. Изменение макулы из-за утечки жидкости, кровотечения, инфекции, воспаления или других причин может произойти de novo или как острое обострение хронического заболевания (например, новый отек при ранее сухой диабетической ретинопатии или новое кровотечение при ранее сухой дегенерации желтого пятна). Диагноз обычно требует детальной офтальмоскопии с линзой с большим увеличением через фармакологически расширенные зрачки и специализированной офтальмологической визуализации, такой как оптическая когерентная томография (ОКТ). Пациенты с подозрением на острую макулопатию должны быть осмотрены офтальмологом в течение 48 часов.
Проблемы со зрительными нервными путями. Пациенты с потерей зрительных нервных путей должны быть немедленно обследованы на наличие дополнительных неврологических симптомов с низким порогом для дополнительных исследований, как описано ниже.
Поражения зрительного нерва обычно вызывают монокулярную потерю зрения. Неврит зрительного нерва является наиболее частой причиной заболевания зрительного нерва у молодых людей, в то время как ишемическая нейропатия зрительного нерва является наиболее распространенной этиологией у пожилых пациентов. Острая потеря зрения также может произойти, когда орбитальный целлюлит распространяется, заражая и повреждая зрительный нерв.
Ишемическая нейропатия зрительного нерва относится к ишемическому повреждению зрительного нерва из-за нарушения его кровоснабжения, что приводит к тяжелой, внезапной и безболезненной потере зрения. Это эквивалент зрительного нерва инсульта. Потеря зрения может быть диффузной, но инфаркт диска зрительного нерва может привести к верхнему или нижнему высотному дефекту.
Окклюзия и вызванное ею повреждение могут быть передними (поражающими диск зрительного нерва) или задними (ретробульбарными), а этиология может быть связана с ГКА (артериит) или другими причинами ишемии (неартериит). ГКА необходимо исключить или лечить, чтобы снизить риск потери контралатерального зрения. Чаще всего эмболическая ишемическая нейропатия зрительного нерва возникает у пациентов с сердечно-сосудистыми факторами риска. Неартериальная передняя ишемическая оптическая нейропатия является наиболее распространенной формой ишемической оптической нейропатии и подробно обсуждается в другом месте.
Обычно присутствует афферентный дефект зрачка. При передней невропатии зрительного нерва диск зрительного нерва опухает, что часто сопровождается осколочными кровоизлияниями. Если повреждение нерва происходит кзади от глазного яблока, при первоначальном офтальмоскопическом исследовании не может быть обнаружено никаких аномалий.
ГКА как причина ишемической оптической нейропатии чаще встречается у пожилых пациентов (старше 50 лет), женщин и лиц скандинавского происхождения. Пациенты могут жаловаться на височную головную боль, болезненность скальпа, перемежающуюся хромоту челюстей, лихорадку, потерю веса, утомляемость и/или ночную потливость. Зарегистрированная частота поражения глаз колеблется от 14 до 70 %. Повышенная скорость оседания эритроцитов (СОЭ) или С-реактивный белок (СРБ) могут свидетельствовать о диагнозе. Визуализирующие исследования, такие как УЗИ сосудов, магнитно-резонансная томография (МРТ) и позитронно-эмиссионная томография/компьютерная томография (ПЭТ/КТ), играют все более важную роль в диагностике; золотым стандартом является биопсия височной артерии.
При подозрении на ГКА следует экстренно начать внутривенное введение высоких доз солумедрола или пероральных высоких доз преднизолона. Стероидная терапия никогда не должна откладываться для подтверждения биопсии, которая может занять много дней. Гистологические аномалии сохраняются в течение нескольких недель после начала лечения. При отсутствии ГКА и других неврологических нарушений пациенты должны быть направлены к офтальмологу или нейроофтальмологу в течение 24 часов.
Неврит зрительного нерва является наиболее частой причиной заболевания зрительного нерва у молодых людей. Воспаление зрительного нерва может быть связано с различными состояниями, в первую очередь с рассеянным склерозом. Неврит зрительного нерва проявляется у 15–20 % пациентов с рассеянным склерозом и возникает в какой-то момент течения болезни у 50 % пациентов.
Пораженные пациенты отмечают боль при движении глаз, снижение остроты зрения и размытое цветовое зрение. Обычно имеется афферентный дефект зрачка, а диск зрительного нерва либо нормальный, либо опухший при офтальмоскопическом исследовании. Неинфекционный демиелинизирующий неврит зрительного нерва обычно лечится внутривенным введением солумедрола в течение 24–48 часов после появления симптомов. Пациентов следует направить к офтальмологу или нейроофтальмологу в течение 24–48 часов.
Отличить изолированный неврит зрительного нерва от ишемической нейропатии зрительного нерва при начальных проявлениях может быть сложно. Диффузионно-взвешенная МРТ и характеристики постконтрастного усиления интраорбитального сегмента зрительного нерва могут помочь дифференцировать их.
Отек диска зрительного нерва – двусторонний, иногда асимметричный, отек диска зрительного нерва из-за повышенного внутричерепного давления. Пациентам с впервые обнаруженным отеком диска зрительного нерва требуется МРТ головного мозга с контрастированием и без него, а также тщательное неврологическое обследование для исключения наличия объемного образования. Пациентов с сопутствующей сильной головной болью/тошнотой и рвотой следует направлять в отделение неотложной помощи для немедленного обследования. Хроническое повышенное внутричерепное давление может приводить к временным нарушениям зрения или легкой стойкой нечеткости зрения, часто сопровождающейся позиционными головными болями и пульсирующим шумом в ушах или свистом. При осмотре выявляется двусторонний отек зрительного нерва без относительного афферентного дефекта зрачка. Отек диска зрительного нерва может быть малозаметным при осмотре, что часто требует второго мнения квалифицированного офтальмолога.
Хиазмальные и ретрохиазмальные расстройства. Заболевания зрительных путей позади зрительного нерва включают хиазмальные и ретрохиазмальные расстройства. Нарушения хиазмы обычно связаны либо с монокулярным дефектом поля зрения, либо с битемпоральной гемианопсией.
Гомонимная гемианопсия – поражения головного мозга в области зрительного тракта, латерального коленчатого тела, зрительных лучей или зрительной коры вызывают потерю зрения на одной стороне обоих полей зрения. Дефект поля зрения относительно симметричен и соответствует средней вертикальной линии. Других аномалий при офтальмологическом осмотре не выявляется. Наиболее распространенной причиной является инсульт или кровоизлияние в опухоль головного мозга. Эти пациенты часто интерпретируют полевой разрез как «проблему с глазами» (ипсилатеральнее полевого разреза). Они часто жалуются на то, что натыкаются на предметы или удивляются предметам, когда выходят из-за сниженного зрения. Битемпоральная гемианопсия типична для хиазмального поражения, а право- или левосторонняя гомонимная гемианопсия типична для ретрохиазмального поражения.
Любая острая потеря зрения, связанная с хиазмальным или ретрохиазмальным нарушением, требует экстренного неврологического обследования и МРТ головного мозга с контрастированием и без него, чтобы исключить инсульт или опухоль головного мозга.
Компрессионные поражения хиазмы обычно вызывают постепенное снижение зрения, так как они сдавливают хиазму, зрительный нерв или зрительный тракт. Потеря периферического зрения часто протекает бессимптомно, пока острота зрения не снижается; следовательно, большинство зрительных жалоб связаны с постепенным размытием или затемнением зрения. Внезапная хиазмальная потеря зрения встречается реже и подразумевает быстро увеличивающееся образование или инфекционную, сосудистую или воспалительную причину.
Хиазмальные дефекты поля зрения классически включают височные поля и соблюдают вертикальную срединную линию в одном или обоих глазах. Нарушения подвижности глаз из-за паралича третьего, четвертого или шестого черепных нервов могут сопровождать хиазмальные поражения, распространяющиеся в кавернозный синус. Офтальмоскопическое исследование может выявить бледность диска зрительного нерва, если процесс является длительным. Отек диска зрительного нерва может быть результатом отека диска зрительного нерва (с обструкцией третьего желудочка, вызывающей повышение внутричерепного давления) или инфильтративного или воспалительного процесса.
Апоплексия гипофиза встречается относительно редко, обычно у пациентов с ранее существовавшими (но часто не диагностированными) аденомами гипофиза, перенесшими кровоизлияние или инфаркт. Часто показана неотложная стероидная и другая заместительная гормональная терапия и/или транссфеноидальная хирургия. Клинический синдром характеризуется острым началом потери зрения, внезапной сильной головной болью, офтальмоплегией и изменением психического статуса из-за кровоизлияния или инфаркта гипофиза, что приводит к быстрому распространению в супраселлярное пространство и кавернозные синусы. Клиническое подозрение требует экстренной МРТ, так как КТ может пропустить поражение.
Ретрохиазмальные расстройства могут приводить к изолированной потере зрения или могут быть связаны с другими неврологическими нарушениями, соответствующими локализации поражения головного мозга.
Корковая слепота. Обширное двустороннее поражение зрительных путей головного мозга может привести к полной потере зрения. В редких случаях пациенты могут болтать и отрицать слепоту, проявляя состояние, известное как синдром Антона-Бабинского. Кроме слепоты, при офтальмологическом осмотре не выявляется никаких других аномалий.
Психогенные проблемы. Пациенты, описывающие потерю зрения без органической основы, имеют «функциональную» потерю зрения. Пациенты, которые намеренно симулируют слепоту, симулируют, тогда как те, кто действительно ощущает слепоту, страдают конверсионным расстройством.
Потеря зрения может быть монокулярной или бинокулярной, полной или субтотальной. Известно, что симулянты фармакологически изменяют функцию зрачков.
Как только органическое заболевание будет исключено, для правильной диагностики могут потребоваться сложные офтальмологические методы и манипуляции. Как правило, клиницисты должны проявлять осторожность при диагностике психогенной проблемы без тщательного обследования и консультации специалиста, чтобы исключить поддающиеся лечению органические причины.
Диагностика пациента с потерей зрения
Медицинские работники в учреждениях первичной медико-санитарной помощи или неотложной помощи чаще всего не имеют оборудования или опыта для проведения комплексного офтальмологического обследования. Тем не менее, ключевой анамнез и результаты физикального обследования могут помочь определить общую категорию, если не конкретную этиологию, потери зрения.
Основные этапы диагностического алгоритма перечислены ниже и могут помочь клиницистам определить наиболее вероятные диагностические объекты или стратегии направления:
- Три вопроса в начальной оценке могут помочь сузить возможности диагностики и план направления:
○ Недавняя хирургическая операция на пораженном глазу. Эти пациенты должны немедленно обратиться к офтальмологу для обследования.
○ Пользователи контактных линз. Если глаз краснеет и болит, в первую очередь следует обратить внимание на истирание роговицы, кератит или язву роговицы.
○ Травма в анамнезе - Оценка боли в пораженном глазу:
○ Если боли нет, следующим шагом является оценка омонимичной потери поля и обращение к алгоритму для получения более подробной информации о дифференциальной диагностике.
○ Если есть боль, оценить глазную эритему и следовать алгоритму.
Анамнез настоящего заболевания должен включать вопросы о следующем:
- Проверка остроты зрения – необходимо проводить различие между острой потерей зрения и внезапным обнаружением существовавшей ранее потери зрения. Например, если нормальный глаз непреднамеренно закрыт, длительная или постепенная потеря зрения на другом глазу может быть ошибочно принята за острую потерю. Важно отметить, что клиницисты должны подходить к пациентам с симптомами на момент поступления в течение первых 24 часов как с острой стойкой потерей зрения, даже если продолжительность составляет менее 24 часов.
- Латеральность. Острая двусторонняя потеря зрения часто свидетельствует о ретрохиазмальном нарушении зрительного пути.
- Качество. Монокулярная потеря части периферического зрения предполагает субтотальную отслойку сетчатки, ишемическую оптическую невропатию или окклюзию ветвей сетчатки. Однако пациенты с гомонимным дефектом поля зрения часто ощущают потерю зрения только в глазу, ипсилатеральном срезу поля зрения.
- Боль. Кератит вызывает острую поверхностную боль, острая глаукома вызывает глубокую боль в области бровей с тошнотой и рвотой, эндофтальмит и некоторые увеитные состояния также могут вызывать глубокую сверлящую боль, а неврит зрительного нерва вызывает боль, усиливающуюся при движении глаз. Гигантоклеточный артериит (ГКА) часто связан с головной болью. Другие причины потери зрения обычно безболезненны.
- Покраснение. У пациентов с кератитом, острой глаукомой и увеитом обычно наблюдается гиперемия конъюнктивы (красный глаз).
- Сопутствующие симптомы. Неврологический дефицит может сопровождать инсульт (гомонимный дефект) или рассеянный склероз (неврит зрительного нерва). Пациенты с ГКА могут иметь боль в плече и бедре из-за сопутствующей ревматической полимиалгии, лихорадку, утомляемость, потерю веса, перемежающуюся хромоту и болезненность кожи головы. Тошнота и рвота сопровождают сильно повышенное внутриглазное давление (ВГД). При наличии слезотечения часто возникает ринорея. Некоторые пациенты с монокулярной или бинокулярной потерей зрения жалуются на смутное чувство дезориентации или трудности с равновесием и восприятием глубины.
- Травма глаза. Легкая травма может вызвать ссадину роговицы, кератит или увеит; более тяжелая травма может вызвать гифему, кровоизлияние в стекловидное тело, травматическую катаракту, травматический вывих хрусталика, отслойку сетчатки или травматическую оптическую невропатию. Травма острым или тупым предметом может привести к разрыву глазного яблока.
- Ранее существовавшие проблемы со зрением. Пациентам с ранее существовавшей потерей зрения на стороне, противоположной новым симптомам, следует срочно обратиться для исключения или лечения новой угрожающей зрению проблемы их «здорового глаза».
Анамнез жизни должен быть сосредоточен на следующем:
- Заболевания сосудов. Пациенты с сахарным диабетом, ишемической болезнью сердца, гипертонией, гиперкоагуляцией или сосудистыми факторами риска подвержены повышенному риску окклюзии сосудов сетчатки, ишемической оптической нейропатии или инсульта зрительного пути. Пациенты с уже существующей диабетической ретинопатией могут испытывать кровоизлияние в стекловидное тело или острую макулопатию.
- Рефракционный статус. У сильно близоруких глаз чаще возникают разрывы сетчатки, что приводит к ее отслоению. Пациенты, перенесшие рефракционную операцию по коррекции близорукости, по-прежнему имеют повышенный риск. Глаза с высокой дальнозоркостью (гиперметропией) чаще страдают острой закрытоугольной глаукомой.
- Ношение контактных линз. Ношение контактных линз является фактором риска эрозии роговицы или микробного кератита, особенно при использовании мягких линз и при неправильном использовании линз (плохая гигиена, ночное ношение, загрязненные растворы).
- Хирургия глаза. Предыдущие процедуры могут подвергать некоторых пациентов повышенному риску развития увеита, отека роговицы, острой глаукомы, макулопатии или отслойки сетчатки. Хирургическое лечение катаракты, наиболее часто выполняемая офтальмологическая процедура у людей старше 65 лет, может привести к отслойке сетчатки в 0,36–2,9% случаев в течение 10 лет после операции. За последнее десятилетие частота эндофтальмита, связанного с операцией по удалению катаракты, снизилась, при этом общая зарегистрированная заболеваемость составила 0,04%.
- Лекарства. Многие системные лекарства связаны с побочными эффектами со стороны глаз. Большинство из них вызывают визуальные симптомы постепенно при высоких дозах и/или при длительном применении. Лекарства, которые связаны с острой потерей зрения, включают:
○ Антихолинергические средства – потеря аккомодации, закрытоугольная глаукома
○ Бисфосфонаты – увеит
○ Дигоксин – «желтое» зрение
○ Рифабутин – увеит
○ Силденафил – «синее зрение», ишемическая оптическая нейропатия
○ Сульфаниламиды – близорукость
○ Топирамат – закрытоугольная глаукома
○ Оральные контрацептивы — ишемия, поражение сетчатки или зрительного нерва
○ Финголимод – макулярный отек
○ Различные препараты для лечения рака (биопрепараты, низкомолекулярные ингибиторы химиотерапии) – ретинопатия, увеит, острая сухость глаз.
Физикальное обследование. Систематическое обследование глаз поможет локализовать проблему и, следовательно, провести дифференциальный диагноз. Это обследование должно включать следующие элементы:
- Общий осмотр – отмечая эритему, слезотечение, светочувствительность, экзофтальм, птоз и болезненность или узелковость височной артерии.
- Острота зрения – она должна официально проверяться у каждого пациента с жалобами на зрение, в очках, на одном глазу за раз. Если очки недоступны и у пациента есть аномалия рефракции, для коррекции остроты зрения можно использовать точечный окклюдер. Если такового нет, достаточно будет просто пробить маленькое отверстие в каталожной карточке или другом листе плотного картона или бумаги. У пациентов с макулярной болезнью не будет улучшения зрения.
- Оценка экстраокулярного движения.
- Конфронтационные поля зрения, как описано ниже:
○ Когда пациент сидит примерно в 1–2 м от исследователя, врач дает указание пациенту прикрыть левый глаз левой рукой. Пациент фиксирует свой правый глаз, чтобы смотреть прямо перед собой в левый глаз исследователя. Эта фиксация взгляда должна поддерживаться пациентом, и любое движение глаза от цели должно корректироваться исследователем. Экзаменатор закрывает правый глаз и говорит: «Я подношу шевелящийся или двигающийся палец к краю вашего поля зрения и медленно подвожу его к центру. Как только вы увидите движение, скажите «да». Показ медленно покачивающего пальца от периферии к центру, повторяющийся в каждом квадранте, даст представление о точном расположении и форме поля зрения.
○ Аномалии зрительных путей кзади от перекреста зрительных нервов можно отличить по наличию гомонимного дефекта поля зрения, часто обнаруживаемого при тестировании поля конфронтации.
○ Зрачки – Симметрия, реакция на свет, зрачковый рефлекс, тщательная оценка афферентного дефекта зрачка. Афферентный дефект зрачка проявляется в том, что свет попеременно то в один, то в другой глаз, и обнаруживается, что прямая реакция на свет более вялая или отсутствует в пораженном глазу. Если быстро качнуть между двумя глазами, зрачок пораженного глаза может парадоксальным образом расшириться до падающего на него света. В комнате должно быть темно, и пациент должен фиксировать взгляд на удаленной цели, чтобы предотвратить миоз из-за аккомодации.
Наличие афферентного зрачкового дефекта довольно специфично для односторонней патологии зрительного нерва и обычно не возникает при проблемах со средой или сетчаткой. - Применение флуоресцеина. Окрашивание флюоресцеином наблюдается при кератитах, ссадинах роговицы и отеке роговицы.
- Проверка ВГД (путем тонометрии или пальпации).
- Обследование с помощью ручки или щелевой лампы. Изменения красного рефлекса наблюдаются при большинстве помутнений медии и при отслойке сетчатки.
- Офтальмоскопическое обследование. Незначительные изменения сетчатки лучше визуализируются при детальном осмотре после расширения зрачка с помощью мидриатических глазных капель. Глазное дно можно рассматривать различными способами. Прямой офтальмоскоп и панофтальмоскоп представляют собой портативные устройства для просмотра, обычно используемые во время обычного медицинского осмотра. Эти методы обеспечивают монокулярное нестереоскопическое изображение зрительного нерва и макулы с большим увеличением. Непрямая офтальмоскопия выполняется с помощью налобной лампы и портативного объектива, но она может быть недоступна или незнакома неподготовленным людям. Он обеспечивает бинокулярный стереоскопический широкоугольный обзор, который лучше всего подходит для исследования периферической части сетчатки. Биомикроскопия глазного дна с помощью щелевой лампы и переносного объектива обеспечивает бинокулярное, стереоскопическое, увеличенное изображение, лучше всего позволяющее рассмотреть мелкие детали сетчатки.
- УЗИ глаз все чаще используется врачами неотложной помощи и интенсивной терапии как для диагностики пациентов с визуальными симптомами, так и для оценки внутричерепного давления. В одном многоцентровом исследовании с участием 225 пациентов точность обнаружения отслойки сетчатки (чувствительность 96,9% и специфичность 88,1%) и кровоизлияния в стекловидное тело (чувствительность 81,9% и специфичность 82,3%) по сравнению с золотым стандартом диагностики офтальмологов была превосходной. Ультразвуковое исследование глаз в месте оказания медицинской помощи также может измерять диаметр оболочки зрительного нерва в качестве косвенного показателя внутричерепного давления. В метаанализе, сравнивающем ультразвук с компьютерной томографией (КТ; n = 478 пациентов из 12 исследований), рабочие характеристики диаметра оболочки зрительного нерва были превосходными (96,5% чувствительность и 92,3% специфичность).
- Ретрохиазмальные опухоли также могут вызывать паралич шестого черепного нерва.
Выводы
Острая стойкая потеря зрения, определяемая как внезапный дефицит зрительной функции в одном или обоих глазах, длящийся более 24 часов, отличается от острой преходящей потери зрения.
Состояния, вызывающие острую стойкую потерю зрения, можно разделить на три категории: проблемы со средой, проблемы с сетчаткой или проблемы с нервными зрительными путями. Медиа-проблемы включают истирание роговицы и кератит, отек роговицы, гифему, изменения хрусталика, кровоизлияние в стекловидное тело и увеит. Проблемы с сетчаткой включают закупорку сосудов, отслойку сетчатки и острую макулопатию. Дисфункция нервных зрительных путей может быть подразделена на поражение зрительного нерва, хиазмальную и ретрохиазмальную патологию зрительного пути.
Медицинские работники в учреждениях первичной медико-санитарной помощи или неотложной помощи чаще всего не имеют оборудования или опыта для проведения комплексного офтальмологического обследования. Однако тщательный сбор анамнеза и осмотр глаз могут помочь определить общую категорию, если не конкретную причину потери зрения.
Список литературы / References
- Achkar AA, Lie JT, Hunder GG, et al. How does previous corticosteroid treatment affect the biopsy findings in giant cell (temporal) arteritis? // Ann Intern Med 1994; 120:987.
- Adesina OO, Scott McNally J, Salzman KL, et al. Diffusion-Weighted Imaging and Post-contrast Enhancement in Differentiating Optic Neuritis and Non-arteritic Anterior Optic Neuropathy // Neuroophthalmology 2018; 42:90.
- Bagheri N, Mehta S. Acute Vision Loss // Prim Care 2015; 42:347.
- Borooah S, Dhillon A, Dhillon B. Gradual loss of vision in adults // BMJ 2015; 350:h2093.
- Dattilo M, Biousse V, Newman NJ. Update on the Management of Central Retinal Artery Occlusion // Neurol Clin 2017; 35:83.
- De Smit E, O'Sullivan E, Mackey DA, Hewitt AW. Giant cell arteritis: ophthalmic manifestations of a systemic disease // Graefes Arch Clin Exp Ophthalmol 2016; 254:2291.
- Jakobsson K, Jacobsson L, Mohammad AJ, et al. The effect of clinical features and glucocorticoids on biopsy findings in giant cell arteritis // BMC Musculoskelet Disord 2016; 17:363.
- Khurana AK, Khurana B, Khurana AK. Drug-induced Angle-Closure Glaucoma // J Curr Glaucoma Pract 2012; 6:6.
- Lahham S, Shniter I, Thompson M, et al. Point-of-Care Ultrasonography in the Diagnosis of Retinal Detachment, Vitreous Hemorrhage, and Vitreous Detachment in the Emergency Department // JAMA Netw Open 2019; 2:e192162.
- Liu CY, Francis JH, Brodie SE, et al. Retinal toxicities of cancer therapy drugs: biologics, small molecule inhibitors, and chemotherapies // Retina 2014; 34:1261.
- Lois N, Wong D. Pseudophakic retinal detachment // Surv Ophthalmol 2003; 48:467.
- Miguel A, Henriques F, Azevedo LF, Pereira AC. Ophthalmic adverse drug reactions to systemic drugs: a systematic review // Pharmacoepidemiol Drug Saf 2014; 23:221.
- Narváez J, Bernad B, Roig-Vilaseca D, et al. Influence of previous corticosteroid therapy on temporal artery biopsy yield in giant cell arteritis // Semin Arthritis Rheum 2007; 37:13.
- Ohle R, McIsaac SM, Woo MY, Perry JJ. Sonography of the Optic Nerve Sheath Diameter for Detection of Raised Intracranial Pressure Compared to Computed Tomography: A Systematic Review and Meta-analysis // J Ultrasound Med 2015; 34:1285.
- Pau D, Al Zubidi N, Yalamanchili S, et al. Optic neuritis // Eye (Lond) 2011; 25:833.
- Pershing S, Lum F, Hsu S, et al. Endophthalmitis after Cataract Surgery in the United States: A Report from the Intelligent Research in Sight Registry, 2013-2017 // Ophthalmology 2020; 127:151.
- Qureshi MH, Steel DHW. Retinal detachment following cataract phacoemulsification-a review of the literature // Eye (Lond) 2020; 34:616.
- Sammel AM, Fraser CL. Update on giant cell arteritis // Curr Opin Ophthalmol 2018; 29:520.
- Shindler KS, Sankar PS, Volpe NJ, Piltz-Seymour JR. Intermittent headaches as the presenting sign of subacute angle-closure glaucoma // Neurology 2005; 65:757.
- Thomas PA, Geraldine P. Infectious keratitis // Curr Opin Infect Dis 2007; 20:129.
- Thoo S, Cugati S, Lee A, Chen C. Successful treatment of fingolimod-associated macular edema with intravitreal triamcinolone with continued fingolimod use // Mult Scler 2015; 21:249.